Vida Sana

| Es oficial: la hidroxicloroquina es un fracaso. Tras meses de propaganda, los decepcionantes ensayos clínicos llevaron finalmente a que la Administración de Alimentos y Medicamentos (FDA) revocara la autorización del uso de emergencia de la droga la semana pasada. Algunos médicos no se sorprendieron: muchos habían dejado de usarla mucho antes del anuncio de la FDA, ya que las investigaciones que no apoyaban su eficacia para la COVID-19 continuaban aumentando.
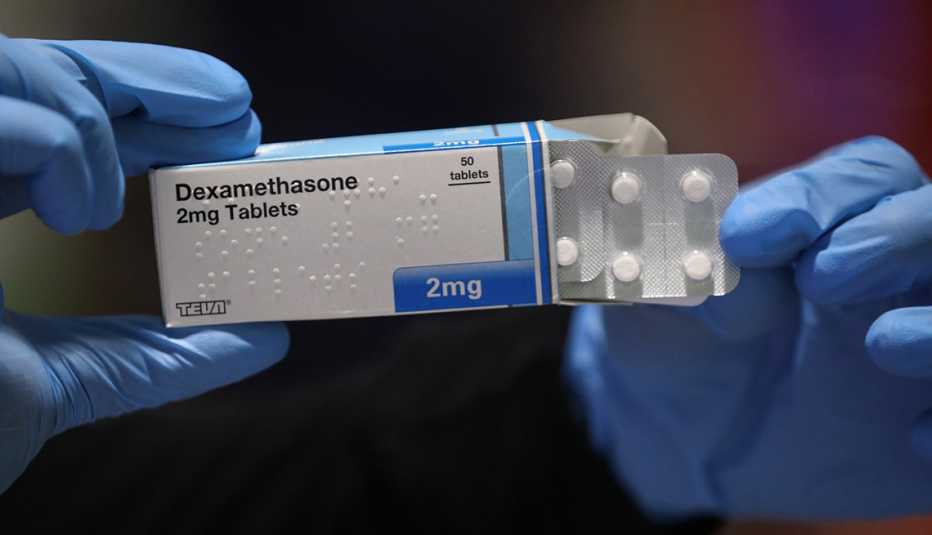
El día después de que la FDA detuviera abruptamente el uso de hidroxicloroquina, un grupo de investigadores británicos de Oxford University anunciaron su éxito en el tratamiento de pacientes de alto riesgo con un esteroide común: dexametasona. Según sus investigaciones (que aún no se han publicado), la droga, que ya se utiliza para enfermedades como la artritis o los trastornos de la piel, parece ser el primer tratamiento que reduce significativamente el riesgo de muerte de los pacientes que utilizan respiradores. Para los que usan oxígeno, redujo las muertes aún más.


Membresía de AARP: $12 por tu primer año cuando te inscribes en la renovación automática.
Obtén acceso inmediato a productos exclusivos para socios y cientos de descuentos, una segunda membresía gratis y una suscripción a AARP The Magazine.
Únete a AARP
En el tratamiento diario actual de la COVID-19, los médicos dicen que la mayoría de las personas que contraen el virus no necesitan nada más que un reductor de fiebre como el paracetamol, mucho descanso y tal vez un plato de sopa de pollo. Sin embargo, sigue siendo un desafío encontrar la mejor manera de tratar al grupo más pequeño pero significativo que se enferma de gravedad.
“Realmente no hemos identificado nada que sea efectivo y que deba usarse de manera rutinaria”, afirma el Dr. Neil Schluger, jefe de la división de Medicina Pulmonar, Alergia y Cuidados Críticos del Centro Médico Irving de Columbia University. Agrega que para quienes necesitan ser hospitalizados, “lo que hacemos es darles oxígeno y asegurarnos de que los pacientes tengan hidratación y nutrición adecuadas”.
Alrededor del 80% de las veces, este tipo de “cuidado de apoyo” es suficiente, reconoce. Aquellos en el desafortunado 20% (que tienden a ser mayores de 60 años con enfermedades subyacentes) probablemente recibirán uno o más de los siguientes tratamientos.
Ventilación mecánica
Cuando los pacientes desarrollan uno de los aspectos más mortíferos de la COVID-19, el síndrome de dificultad respiratoria aguda, “la única terapia probada que cambia el resultado es la ventilación de bajo volumen”, explica el Dr. Ivan Rosas, jefe de la sección de Medicina Pulmonar, Cuidados Críticos y del Sueño del Departamento de Medicina del Baylor College of Medicine. Los pacientes que requieren un respirador —que bombea oxígeno a los pulmones y elimina el dióxido de carbono— primero tienen que ser intubados, lo que implica poner un tubo en la garganta y en la tráquea.
Aunque los respiradores no tratan la infección subyacente, a veces pueden mantener al paciente vivo el tiempo suficiente para recuperarse mientras su sistema inmunitario o los medicamentos combaten el virus. “Hemos tenido personas de 82 años con respiradores que han podido dejar el respirador”, afirma Schluger.
Dicho esto, los pacientes más jóvenes tienden a enfrentar mejores probabilidades de supervivencia en las máquinas que los mayores de 80 años, según una investigación que incluye un reciente estudio de Lancet. Los médicos tratan de mantener a un mayor número de pacientes mayores sin respiradores, con un enfoque que combina la pronación (ver más abajo) y un tipo específico de suministro de oxígeno conocido como cánulas nasales.

































































También te puede interesar
Los pulmones, el corazón, el cerebro y más: cómo el coronavirus ataca el cuerpo
Entiende el daño que causa el virus y cómo protegerte.Qué sucede cuando la infección de coronavirus se agrava
La inflamación de los pulmones puede hacer que a algunos pacientes de COVID-19 les resulte difícil respirar.
No al uso de máquinas CPAP en lugar de ventiladores
Se teme que podrían aumentar la propagación de enfermedades infecciosas.